Острый миелобластный лейкоз и его лечение. Первые симптомы и прогнозы врачей
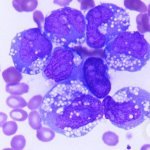
Острый миелобластный лейкоз и его лечение. Первые симптомы и прогнозы врачей
Острый миелобластный лейкоз – это онкологическое заболевание костномозговой ткани, при котором происходит угнетение нормального кроветворения. Поговорим о причинах этой патологии, её симптомах и методах лечения, а также прогнозах выживаемости.
Понятие и распространённость миелобластного лейкоза
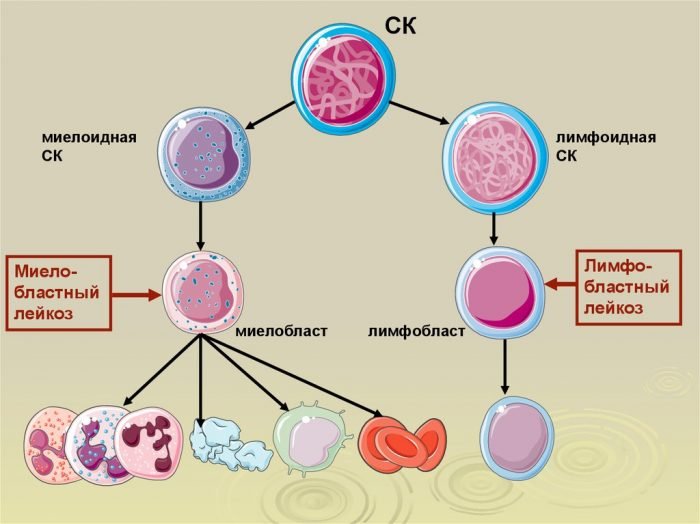
Механизм развития болезни заключается в мутации кроветворной клетки и её активной пролиферации (делении). В отличие от лимфобластной лейкемии, при миелобластном лейкозе происходит патологическое перерождение клетки не лимфоидного, а нейтрофильного ростка. Распространение опухолевых клонов вытесняет другие кроветворные клетки, угнетая производство функциональных клеток.
Согласно международной классификации, к числу острых миелобластных лейкемий относят все типы злокачественного перерождения миелоидного ростка. Помимо минимально-дифференцированного и недифференцированного миелобластного лейкозов, в эту группу входят промиелоцитарный, миеломоноцитарный, моноцитарный, монобластный, базофильный, мегакариобластный, эритроцитарный и эритроидный лейкозы. Каждое из этих заболеваний возникает из определённого типа кроветворных клеток.
Причины развития этой патологии пока не выяснены, т.к. на мутации костномозговых клеток может повлиять целый ряд факторов. Острый миелобластный лейкоз развивается преимущественно у пожилых пациентов, однако возникновение мутации возможно в любом возрасте. Довольно интенсивный пик заболеваемости приходится также на возраст до двух лет.
Непосредственно миелоидные (миелобластные) лейкозы стоят на втором месте по распространённости среди детей и подростков после лимфобластной лейкемии, составляя почти 20% всех случаев белокровия. Мутации других клеток кроветворной системы встречаются не в пример реже.
Факторы риска заболевания
Острый миелобластный лейкоз считается полиэтиологической болезнью, т.е. развитие этой патологии происходит под действием сразу нескольких негативных факторов. К факторам, которые повышают вероятность развития лейкемии, относят:
- наличие у пациента патологий миелоидного ростка кроветворной системы (миелопролиферативного, миелодиспластического синдрома, ПНГ и др.);
- химиотерапия по поводу другого онкологического заболевания (риск сохраняется высоким в течение 5 лет после окончания лечения);
- большие дозы ионизирующего излучения (включая облучение в целях терапии злокачественных опухолей);
- хромосомные и генетические патологии, связанные с делециями, транслокациями и другими изменениями участков хромосом (синдромы Дауна и Блума, др.);
- врождённый или приобретённый иммунодефицит у детей;
- наследственная предрасположенность к лейкозам, наличие случаев белокровия среди близких родственников;
- воздействие химических канцерогенов (бензол, цитостатические препараты);
- влияние биологических канцерогенов на организм матери (группа онкогенных вирусов, влияющие на миелоидный росток в период формирования плода).
Также исследователи фиксируют корреляцию риска развития миелобластного лейкоза с курением.
Как правило, лейкемия развивается под воздействием сразу нескольких факторов.
Симптомы миелобластной лейкемии
Острый миелобластный лейкоз не имеет определённого точного перечня признаков. Выраженность и наличие симптомов определяется возрастом пациента, формой болезни (поражённой частью ростка) и скоростью пролиферации (агрессивностью) аномальных клеток.
При всех типах лейкемии мутировавшие клетки вытесняют собой здоровую кроветворную ткань, но сами они при этом не в состоянии выполнять свою естественную функцию из-за дефектов строения. Это обуславливает сходство симптомокомплексов при различных видах лейкоза.
Анемический синдром, вызванный подавлением производства эритроцитов, проявляется одышкой, хронической усталостью, бледностью слизистых и кожи, вялостью пациента и увеличением частоты сердечных сокращений. Последнее обусловлено попыткой организма компенсировать недостаток клеток, которые переносят кислород.
Резкое падение количества тромбоцитов провоцирует снижение вязкости крови и кровоточивость. Геморрагический синдром, который объединяет в себе все симптомы тромбоцитопении, проявляется сыпью, многочисленными обширными гематомами, внутренними (желудочно-кишечными, маточными) и внешними (дёсенными, носовыми) кровотечениями.
В зависимости от типа миелобластной лейкемии происходит угнетение нейтрофильного ростка либо избыточная пролиферация лейкоцитов, которые не в состоянии выполнять иммунную функцию. Поскольку интенсивность иммунного ответа падает, у больного обостряются хронические инфекционные заболевания и возникают новые. Частые вирусные инфекции и активное размножение грибка являются первым тревожным признаком онкологии кроветворной системы.
Интоксикация организма аномальными клетками проявляется в потере веса, потливости, общей слабости и лихорадке.
Пролиферативный синдром, обусловленный накоплением большого количества опухолевых клонов во внутренних органах, лимфатической системе и периферическом кровотоке, наиболее разрушительно влияет на организм пациента.
Он вызывает увеличение селезёнки, печени, лимфоузлов, нарушения работы почек. В трети клинических случаев миелобластного белокровия лейкемические инфильтраты обнаруживают в лёгочной ткани («лейкозный пневмонит»), в четверти случаев аномальные клетки накапливаются в мозговых оболочках, вызывая менингоподобное состояние («лейкозный менингит»).
Диагностика заболевания
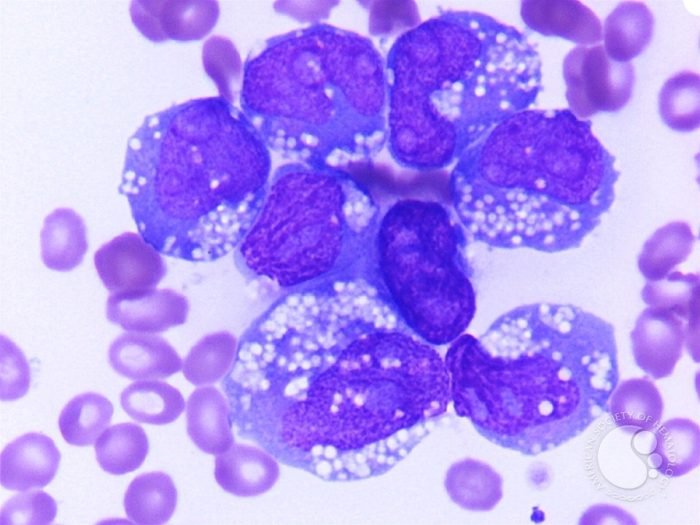
Диагностика белокровия сопряжена с определёнными трудностями. Даже при агрессивном и остром миелобластном лейкозе симптомы болезни на начальном её этапе могут быть невыраженными или смазанными. Как правило, чёткая клиническая картина наблюдается на развёрнутой стадии лейкемии.
При постановке предварительного диагноза врач учитывает анамнез (наличие наследственной склонности к лейкозам), жалобы пациента и результаты общего анализа крови. Лихорадка, частые респираторные инфекции, тахикардия, геморрагическая сыпь и синяки, одышка, набухание лимфоузлов и боли в костях и мышцах являются настораживающими признака для специалиста.
Изменение состава крови при миелобластной лейкемии
| Клетки крови | Отклонение от нормы |
| Эритроциты (гемоглобин, количество клеток) | Значительно понижены |
| Ретикулоциты (предшественники эритроцитов) | Снижены |
| Тромбоциты | Значительно снижены (<130*106/мл) |
| Эозинофилы | Не определяются |
| СОЭ | Повышена (>15 мм/час) |
| Лейкоциты | В 38% клинических случаев – в норме или понижены (до 9*106/мл);
В 44% к.с. – повышены (15-20 *106/мл); В 18% к.с. значительно повышены (50-100*106/мл). |
Характерными признаками белокровия является отсутствие зрелых лейкоцитов и наличие большого количества миелобластных клеток в периферической крови и костномозговой ткани.
Анализ клеточного состава костного мозга проводится на пунктате, полученном из грудины или гребня подвздошной кости. Такое исследование позволяет дифференцировать лейкемию от других заболеваний кроветворной системы и точно определить вид и количество бластных клеток.
Диагноз «острый миелобластный лейкоз» ставится, если на цитохимическом анализе обнаружены характерные реакции (положительная на липиды и пероксидазу, отрицательная на гликоген), а количество незрелых клеток миелоидного ростка составляет более 20% всей ткани. Вид аномальных клеток определяют с помощью иммунофенотипирования.
Также при диагностике исследуют состояние внутренних органов, лимфатической системы и мозговых оболочек. Это помогает оценить стойкость пациента к интенсивной химиотерапии и выбрать оптимальную тактику лечения.
Лечение и прогнозы при миелобластном лейкозе
Лечение острого миелобластного лейкоза ведётся несколькими методами. Основным из них является полихимиотерапия, состоящая из трёх этапов – активация (достижение), укрепление и поддержание ремиссии. На первых двух этапах пациенту назначают внутривенные вливания препаратов Цитозара, Рубомицина и др. по схемам «5+2» или «7+3». Суммарная средняя длительность химиотерапии для активации и укрепления ремиссии составляет около полугода.
Поддержание ремиссии ведётся таблетированным Цитозаром и Тиоганином в течение 2-5 лет (пятидневный курс химиопрепаратов проводится ежемесячно).
Пациенту также назначают поддерживающее лечение (переливание компонентов крови, терапию антибиотиками и иммуннопрепаратами) и интратекальное введение химиопрепаратов. Последнее выполняется для лечения или профилактики нейролейкоза.
При высоком риске рецидива, наличии подходящего донора и отсутствии противопоказаний к операции больному миелобластной лейкемией могут перелить стволовые клетки костного мозга. При благополучном приживлении это позволяет резко снизить риск повторного возникновения белокровия и восстановить нормальное кроветворение.
При благоприятном прогнозе и хорошей переносимости лечения пятилетняя выживаемость пациентов превышает 70%. Рецидивирует процесс примерно у каждого третьего пациента. С каждым рецидивом шансы на полную ремиссию (менее 5% бластов в костном мозгу) снижаются.
При наличии осложнений выживаемость в течение 5 лет составляет 15%, а вот риск рецидива после окончания лечения резко повышается (до 78%).
Миелобластная лейкемия считается одним из самых опасных заболеваний кроветворной системы, поэтому очень важно вовремя диагностировать и начать лечение патологии. Результаты терапии во многом зависят не только от правильности выбора схемы лечения, но и от ухода за пациентом и переносимости химиопрепаратов его организмом.
Published at Mon, 06 Nov 2017 09:55:31 +0000



